關停潮下,拿什麼拯救産科
鄭琳最深的記憶留在2012年,上一個龍年。她在廣東東北部某貧困縣做了20年産科醫生,當時,每月她們要接待上千名産婦,“産科和菜市場一樣,病人一個接一個來。”
龍歷2024年,産科卻經歷著漫長的關停潮。2023年,浙江嘉興、廣州、廣西來賓、江蘇新沂等地醫院均有産科陸續關停。今年以來,廣州中醫藥大學金沙洲醫院、浙江省江山市中醫院和贛州市第五人民醫院等多家醫院關停産科服務。
從産科爆滿到關停的十二年間,全面二孩和三孩政策相繼落地,但是全國出生人口數量卻少了700多萬人[1]。上海市第一婦嬰保健院教授、從業三十多年的産科醫生段濤在微網志呼籲:“救救産科!”
産科滑坡的洪流裏,最先感到疼痛的是像鄭琳一樣的基層産科醫護。十年期間,作為副主任醫師的鄭琳每月少了4000-5000元的工資,“有條件的都在跳槽,而我們這些上了年紀學歷又不高的人,只能在這小地方為了家庭將就。”
産科猶如一塊海綿,生育率的漲跌影響著海綿的吸水量,而海綿本身也存在著構造問題。現在,這些在海綿孔隙中被擠壓的産科醫護如何適從?産科滑坡影響到的基層就診問題該如何解決?在必須存在和難以為繼之間,産科會走向何方?
跌落的産科
2015年,孫子涵從助産專業畢業,進入山東一家二甲醫院工作。次年,全面二胎政策落地。孫子涵覺得自己碰上了好時機,“我們全班就業率很高,50個人得有45個都在醫院上班。”
孫子涵所在的産科病房只有一層樓,走廊上至少要用屏風隔出5個加床。即使如此,依舊有産婦住不上病房。她在四張産床之間輪轉,有時候一晚上要助産十三四位産婦,“每天都在幹活,那時候累出了一身病,甲亢、腰疼、房顫的都有。”

孫子涵夜班要給剖宮産病人打的針。受訪者供圖
然而八年過去,孫子涵所在産科的分娩量在變少。從2020年一晚上三四個,到現在一整晚都沒人生産,三人間和四人間的病房常常只住著一位産婦。
同樣在減少的是工資。孫子涵的工資是1800元底薪加績效,剛進醫院時績效按照實際工作量的50%結算,現在全發和當時發一半到手的錢相差無幾。而她所在産科的工資已經連續幾年全院倒數,基本和後勤部門持平。
産科難以為繼,科室合併是關停之外的唯一選擇。孫子涵覺得沒底,同事們都還在正常上班,但心裏想起來會害怕,“醫院天天和我們主任談話,應該是商量誰出去之類的,我就怕自己出去了。”
2022年,孫子涵所在醫院的婦、産科護理人員合併。産科病區被重新劃分,副主任辦公室改成了五官科暗室,辦公室內的紅木椅子、茶几都被搬進産房用了,孫子涵覺得有一種“割地賠款的感覺”。
産科調走的兩個助産士分別去了消化科和五官科。調崗之後需要培訓,相當於護理的輪轉科室。孫子涵推測,是因為學歷低的原因,“哪有需要就往哪搬。院領導説了,助産士就是個護理崗。”
孫子涵説,大家出去之前心理上接受不了,還是都想回來。一是原先的業務做熟練了,二是去了別的科室就得重新建立人際關係。
令她有些驚訝的是,調走的兩個助産士都是“産科的中流砥柱”,年輕的90後,負責頂夜班。“去別的科適應也快,能趕緊給人家頂班,省得培訓。”産科主任因為科室收入墊底,不好意思去找院裏要人。
與孫子涵一樣,王艷同樣經歷了科室合併的焦慮。她是安徽某三線城市三甲醫院的産科醫生,從入院輪轉到主治醫師,她拿到手的績效和入職第一月持平。
今年三月,王艷科室的主任在早會時説,“極有可能將産科改成婦科病區”。醫院早早公佈了四月其他病區人員分組,卻遲遲沒有下發婦産科人員分組。
王艷在社交平臺上發了兩篇“産科醫生何去何從”的帖子,她不知道自己能幹什麼,“那婦科也不想要你,因為他覺得你啥也不會,你過去還要重新學一段時間。”
剛開始輪轉選科,她和周圍同事選擇了産科,覺得代表新生和希望,自己能從中獲得成就感。現在,同事在日常交流中會透露轉行的想法。但是生育率下降、基層人口流出是趨勢,護産相關行業下行,轉行並不容易。
孫子涵當初選擇助産專業,是覺得産科工作穩定。填志願時,孫子涵本來想報普通的護理專業。幹接生婆的奶奶覺得學助産好,相當於學了一門手藝,出來能找工作。
現在孫子涵所在産科的醫護人員已經少到極致,一個人請病假,科室就轉不動了。
“賠錢”的科室
“大家最不看好産科,因為不掙錢。”鄭琳在産科門診工作期間,身邊同事陸續跳槽到上級醫院或婦科等其他科室。
林遠琴在廣東東部某地級市的區婦幼保健院工作了20年。她認為産科風險大,有時産婦會出現危重情況,但與外科、內科的搶救手術相比,産科手術實際收入並不高。並且家屬很難接受生産時出現意外,“大家覺得産科是個高高興興的地方,都想著一個人來,兩個人回去。”一些無法理解的家屬會來醫院鬧,醫院為了息事寧人只能向家屬賠錢。
産科源於接生手藝,在現代醫學尚未形成之前,原始的産科便已成型。“接生”強調嬰兒的出生,而“産科”則更關注分娩時母子安全。新中國成立前,我國孕産婦死亡率高達1500/10萬[2]。2015年後,我國孕産婦死亡率一直控制在20/10萬以內,2022年,孕産婦死亡率為15.7/10萬[3]。
産科發展正是為了保障婦女生育健康,但是收費標準卻成為遺留的歷史問題。段濤在“救救産科”的微網志文章中指出,産科門診和住院收費都很低,因為最早是按照鄉下接生婆的標準定價。同時,運作成本高和風險大讓開産科成為“不划算”的事情。
以浙江省基本醫療服務(2024)規定的省級統一價格為例,順産價格為900元至1452元,剖宮産價格為1488元至3341元[4]。剖宮産作為産科的主要手術,是重要收入來源,但其實際收入並不可觀。
王艷説,一台剖宮産産科收到的只有幾百塊錢。比如生産打麻醉花了三千元,但是和産科沒有關係。而且剖宮産的手術率不能太高,一般情況下,王艷還是會鼓勵産婦自然分娩。
産科對人員數量的需求卻並不低。鄭琳所在産科一般要兩個醫生、兩個護士和兩個助産士同時在崗,而其他科室只需要一個醫生和一個護士。
收費低但人力多讓産科成為醫院的“賠錢”科室,並逐漸走向邊緣化。在王艷的印象裏,産科沒法引入先進技術,陷入止步不前的死迴圈。“領導看你們科年年賠錢,月月賠錢,能再給你撥錢幹這個幹那個嗎?”
産科的系統性困境還來源於外部的考核制度,“國考”被段濤稱為壓死産科的最後一根稻草。
“國考”是全國三級公立醫院績效考核的簡稱,從2019年開始全面實行。根據《國家三級公立醫院績效考核操作手冊(2024版)》,國考評分由“醫療品質”“運營效率”“持續發展”“滿意度”4個一級指標、“功能定位”等14個二級指標和“55+1”個三級指標組成[5]。其中,CMI指數(Customer Medicine Information,病例組合指數)和四級手術是國考的重要標準,代表了醫院收治疑難危重疾病的情況,體現了三級醫院的醫療技術水準。
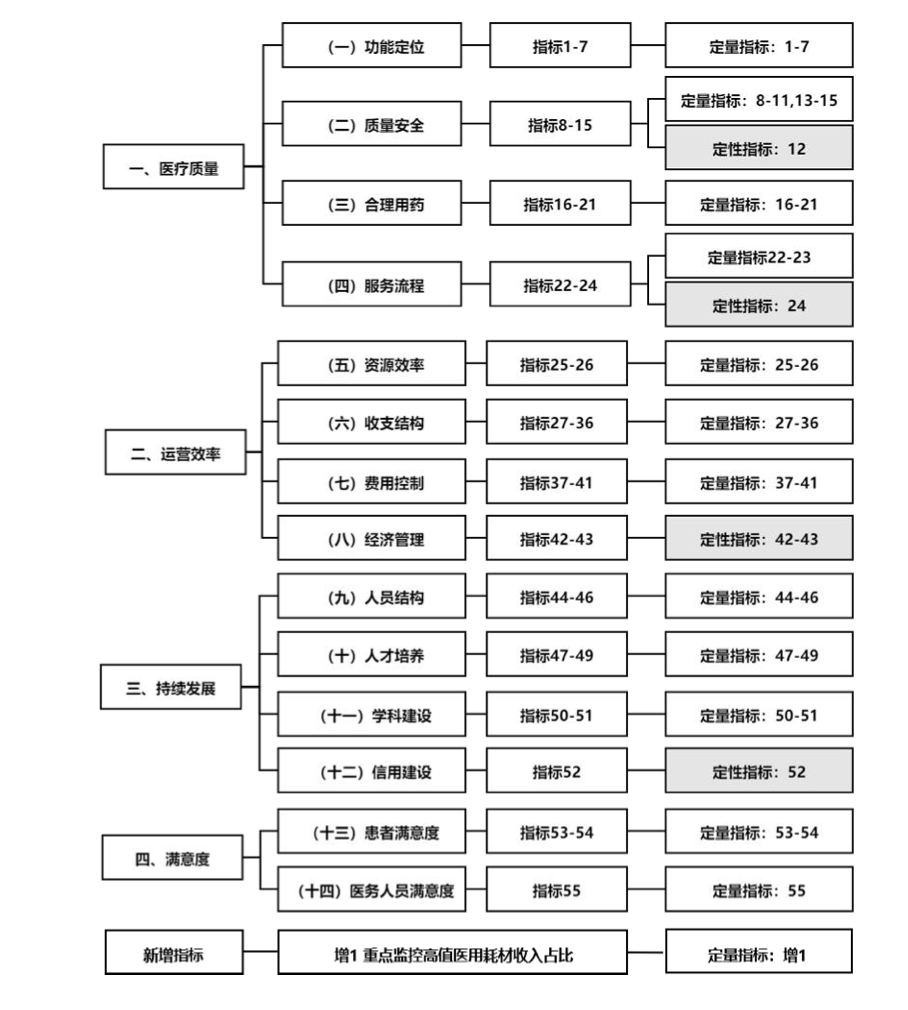
三級公立醫院績效考核指標。圖源:《國家三級公立醫院績效考核操作手冊(2024版)》
“國考”成績和財政補貼、績效工資、醫保基金相關,産科卻在“國考”中非常吃虧。《華西醫學》2019年發佈的一項研究調研了某所大型三級甲等綜合醫院,其中婦産科的CMI得分與兒科、眼科並列倒數第一,三四級手術佔比在所有科室中墊底[6]。
范玲是原首都醫科大學附屬北京婦産醫院圍産醫學部主任,她認為追求的是通過做好孕産期保健,預防、預測、早期發現一些問題,使産婦們都能安全順利地分娩。所以産科是立足於保健服務,而不是要治療更多的危重症,這點上可能跟其他有些科室不同。
當然,産科也有很多突發的危險情況,“當我們及時發現識別出異常,果斷處理,在極短的時間內使患者轉危為安,或者從死神中搶救回來,我們也會感到自豪和欣慰。”“我很喜歡搶救,但是絕不能製造搶救”,這是她常跟同事説的話。
與此同時,産科收費還受到醫保支付方式影響。以前大部分醫院産科實施單病種付費制度,即根據相對獨立單一的疾病進行費用核算,由此制定醫保基金向醫院的付費標準。2018年逐漸推廣DRG改革,醫保基金綜合考慮患者年齡、性別、住院天數、合併症等各類情況,將臨床過程相近、費用消耗相似的病例分到同一個DRG病組,並通過大數據測算每一組別的付費標準。
單病種付費和DRG付費的初衷都是激勵醫療機構規範診療,DRG改革的病組付費標準更加精細化。但在現實情況中,醫保支付方式改革並未改善産科收入問題。
林遠琴認為,單病種付費和DRG付費的關鍵都在於醫保,病人根據固定的病種組別報銷醫保,醫院再和醫保基金結賬,“重點是已經給病人報銷的那部分我們能不能從醫保那拿回來,有時候拿不回來,醫院就是虧了這部分錢。”比如順産和剖宮産都有相應分值,一個病种醫院能拿到的錢都是固定的,但是止血等多用的藥物就沒有算在範疇裏。
有些醫院會將DRG壓力分散到科室和醫護個人身上。王艷所在醫院從去年年初實施DRG改革,科室會根據上一個季度同一個地區所有剖宮産手術的平均費用進行結算。比如整個市剖宮産平均花費5000元,超過了5000元的部分就得産科自己掏,“我們只要收到稍微重症一點的病人,全部都是賠錢。”
滑坡前的暗流
早在産科在城市中的關停潮被看見前,産科的第一波滑坡早已在基層鄉鎮發生。根據《中國衛生健康統計年鑒(2022)》,2017-2021年間,鄉鎮衛生院婦産科門急診人次數下降了約1500萬[7]。
鄭琳所在縣城一共有24個鎮,以前大部分都有接生服務,現在只剩下三個醫院保留了産科,“生的人不多,還必須要有人守著,不夠開支。”
范玲認為,基層産科最先面臨生育率下跌的衝擊,甚至無法像綜合性醫院那樣提供醫護轉崗的過渡機會,只能直接關停分娩服務。並且産科接觸的病人越少,經驗越貧瘠,生育風險就越大,醫院往往選擇關停産科以降低出事概率。
但一項社會必需服務的暫停,影響的不僅僅是産科醫護的分流和失業。
范玲觀察到,基層關停産科後,許多孕婦沒有地方産檢或者距離醫院特別遠,就乾脆不按照規範進行孕期檢查。除非特別難受的時候,産婦才來醫院,但這時可能已經發生了比較嚴重的並發癥。
她提到,産科病源的平衡問題需要依靠分級診療制度。分級診療旨在根據不同地區和不同醫院的等級,合理利用現有資源。“國家應該以市或縣為單位調整産科佈局。小一點的地區醫院我們就只做産檢,不做分娩,大一點的醫院就接收正常的分娩,再大的醫院可能就要接收所有有問題或有並發癥的産婦分娩。”
其實,分級診療已經推行多年。2009年,中共中央、國務院出臺的《關於深化醫藥衛生體制改革的意見》( 即“新醫改”方案) 提出了“社區首診、分級醫療和雙向轉診”的目標。
2017年,國家衛生計生委發佈《孕産婦妊娠風險評估與管理工作規範》(以下簡稱《規範》)。《規範》根據妊娠風險評估,將産婦分成“綠(低風險)、黃(一般風險)、橙(較高風險)、紅(高風險)、紫(傳染病)”五種顏色類別,並根據分級情況對産婦進行分級管理。
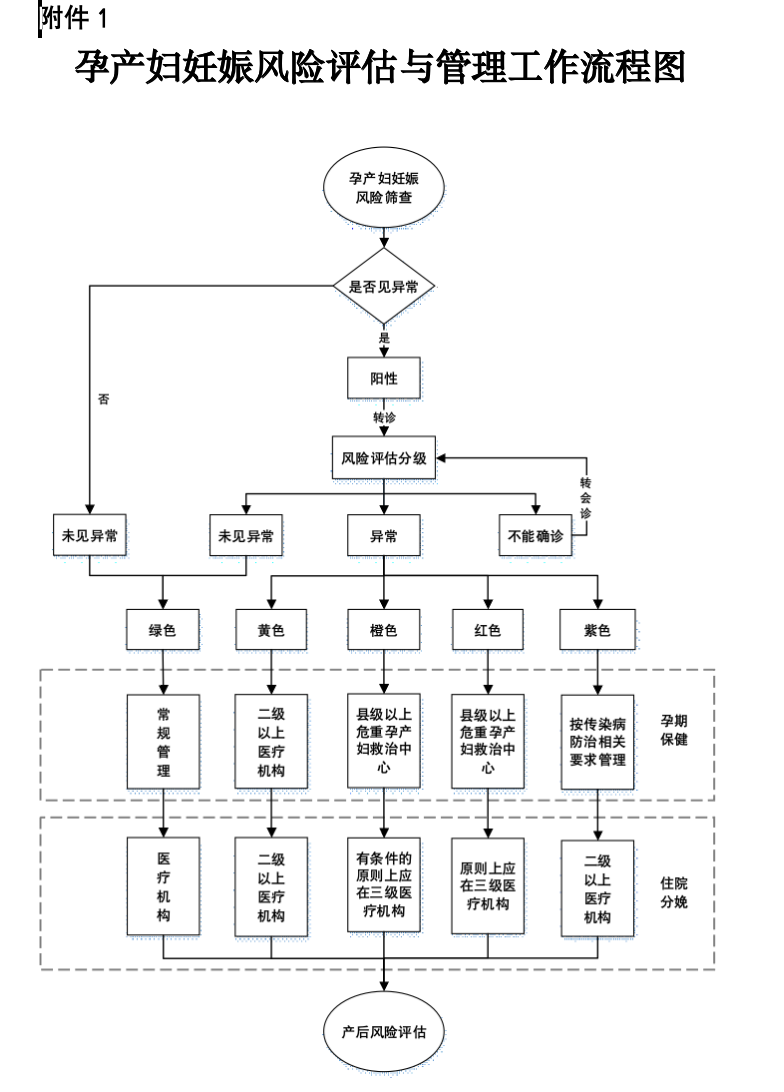
孕産婦妊娠風險評估與管理工作流程圖。圖源:國家衛生計生委《孕産婦妊娠風險評估與管理工作規範》
段濤在其公眾號“段濤日記”中則提出,分級診療在理論上是一種很好的制度安排,但是産科並不適合做分級診療。首先,産科的化驗檢查、孕期諮詢和手術操作較為複雜,且孕婦需要住院生産,社區無法配備相應技術和專業人士。其次,産科病情變化快且産婦需要持續照顧,頻繁轉診容易將“分級診療”變成“分段診療”,增加漏診風險。
現實情況中,“基層首診,急慢分治”的就醫觀念並未被廣泛認可。
孫子涵覺得,基層産科在患者眼裏不受待見。疫情時期,由於地區管制,部分建檔在市三級醫院的産婦只能來下級醫院生産,“其實治療方法都一樣,但産婦可能很不高興。説話也不搭理你,也不配合治療。”
袁媛在2023年初生育一胎,同時也是深圳某區婦幼保健院的護士。她認為隨著醫保政策對生育支援力度加大,現在産婦一般會盡可能選擇好醫院、好醫生和好環境。北京某重點三甲醫院的護理人員則向記者反映,今年三月的産科依舊是一床難求,“很多人找黃牛掛號都不一定能建檔。”
産科未來向何方?
拓展服務鏈成為産科當前的自救方式之一。鄭琳和王艷所在醫院正在發展家庭化産房,通過完善生産環境、提升生産體驗來增加科室營收。林遠琴所在産科開始拓展不生不育、産前診斷等亞專科項目。
3月27日,國家衛健委發佈《國家衛生健康委辦公廳關於加強助産服務管理的通知》(以下簡稱《通知》),強調助産服務的公益屬性。《通知》強調強化助産服務規劃佈局,公立醫療機構擬關停産科要廣泛徵求建檔孕産婦意見, 人口30萬以上的縣(市、區)原則上至少有2家公立醫療機構能夠開展助産服務,人口30萬以下的縣(市、區)原則上至少有1家公立醫療機構能夠開展助産服務。縣級衛生健康行政部門必須向社會主動公佈助産機構名單,方便群眾有序就醫。
在産科發展方面,《通知》強調要開展生育友好醫院建設,提供以産婦為中心的人性化分娩服務,積極開展鎮痛分娩服務,有條件的醫療機構可開展家屬陪伴分娩,促進安全舒適分娩。同時,努力使綜合性醫院産科醫師的薪酬水準不低於醫院醫師薪酬平均水準,禁止醫院向産科和産科醫務人員下達創收指標,其薪酬不得與藥品、衛生材料等業務收入掛鉤。
范玲非常支援産科“公益屬性”的定位,“不管是哪一級醫院,都需要配備能保證産科正常運轉的人員,這是必需的。”在工作中,她發現一些醫院會在績效考核和獎金分配上給予産科一定優惠,比如降低産科的績效考核標準,或提高夜班費等。
疫情時期,王艷所在醫院的一些科室選擇關停門診,而産科每天必須有3至5位醫生、護士和助産士在班。“很多科室可以直接關門,可以不收病人,但我們科不能這樣。”
但是范玲認為,目前的這些政策不足以穩定産科,除了生育保險外,實質性的扶持措施並不多。華東地區某地級市區級衛健局婦幼健康科科長告訴記者:“産科雖然是公益性的,但需要靠自己創收才能維持人員的正常工資。”
此外,國家補貼直接撥放醫院,而非專門針對産科。范玲觀察到,部分醫院在執行政策時並沒有做出實質改變,導致補貼存在“水分”。衛生部門檢查時,通常會詢問醫院對産科的傾斜政策是什麼。在這種情況下,一些醫院也可能需要編造一些院級政策來應對檢查。
而就生育保險的運用而言,“目前生育保險金額從最初的兩三千提升到五六千元。如果産婦順産過程中的實際花費沒有達到保險金額,那麼剩餘資金就形成了産科結余,相當於為國家節省了生育保險的費用。這部分資金理應返還給醫院,而醫院應當將這些資金再投入到産科中,以支援其運作和發展”,范玲説。
産科的未來還受困于失衡的人才結構。
産科從分科開始便不受青睞。王艷經歷了醫院的婦産分科,當時12個主任,有七八個選擇留在婦科,因為婦科手術多績效高。王艷進院5年,便成為了産科的主力軍。
“等老一屆産科主任退休後,産科就沒有特別有資質的大主任。再加上我們空床率一直都蠻高的,醫院就覺得該讓婦科人來當主任。”讓婦科醫護來做大主任,意味著産科與婦科合併,像王艷一樣的産科醫護將被重新調配。
孫子涵也有相同的憂慮。自從生育率下降後,産科就沒有再進過新人,現在最小的護士是96年出生的。等資質較老的産科醫生退休後,産科科室裏基本只剩下90後。她擔心病人會因此不選擇自己醫院的産科,都去綜合醫院了。
此外,通宵在崗和白夜倒班是産科醫護的日常,缺少人手更加劇了工作強度。孫子涵自工作第二年得了甲亢,周圍不少同事也因為熬夜熬出了慢性病,“有心臟不舒服的、甲狀腺不舒服的、腰不好的。”
孫子涵的一位同事因為腰疼去上級醫院看病,醫院和她説“再不回來上班就辭退你”,同事被嚇回來,一邊治療一邊上班。

孫子涵和同事淩晨依舊在收病號,白板上是病人資訊一覽表。受訪者供圖
范玲認為,人才流失是産科一個無法完全解決的問題。部分完成高等教育的年輕醫生,即使是擁有博士學位的專業人士,發現産科領域的就業前景並不樂觀,會選擇離開臨床工作,轉而從事醫療銷售等相關行業。
與此同時,産科的新人引進也成為一大問題。
劉夢婷今年28歲,剛從西南地區某醫科大學的臨床醫學專業畢業。自去年七月結束在一家三甲醫院婦産科的規培後,她一直處於在家待業狀態,投了十幾家公立醫院的招聘,回應寥寥無幾。
據劉夢婷了解,今年婦産崗位相比于去年少了一半左右。她規培時期的同事有些入職了家鄉偏遠地區的公立醫院,有些去往婦幼保健院,因為之前綜合醫院所在的産科已經關停。
助産士是産科人才隊伍的重要組成部分。徐鑫芬是浙江大學醫學院附屬婦産科醫院護理部主任、中國婦幼保健協會助産士分會主任委員,她説:“我國目前助産士人數不多,品質不高,教育不完善。我們國家關於如何培養專業的、有勝任力的、達到國際先進水準的助産人才隊伍顯得無從著力。”
去年,徐鑫芬發現因為學生選擇助産專業意願下降,很多院校開始停招助産本科。山東某護理職業學院的一名教師一直積極推動助産本科的發展,去年退休時含著眼淚和徐鑫芬説:“這個助産專業是在我手裏心心唸唸地建立起來的,建起來也沒有幾年,好像一個新生兒剛剛學會走路就夭折了。”
雖然有大批冗余的産科醫護,但我國專業化的産科人才隊伍卻不足。徐鑫芬以助産士為例,發達國家生育期年齡女性跟助産士之比是1000:1,我國是4000:1。“如果認為分娩時的護士才是助産士,那麼生育率下降,助産士就多出來了。如果認為助産士分管生育期婦女性生殖健康、孕産婦青少年兒童新生兒的健康,那助産士完全是不夠的。”
徐鑫芬認為,我國沒有獨立的助産專業教育體系,只要獲得護士資格,或碰巧分到産房並經過短期培訓,就能取得母嬰保健技術考核合格證,自動成為助産士。與國際助産專業工作所需要的知識技能和職業範圍相比,我國助産士通過普通護理考試進行職稱晉陞,並不能體現助産士的專業能力。
“我們助産士和婦女在一起,通過捍衛婦女的選擇權和傾吐她們的聲音來優先重視和尊重她們的價值觀。在工作中,我們始終陪伴婦女,使她們的生殖健康體驗盡可能是積極的。”徐鑫芬表示,産科不只與生育相關,更體現了對女性健康水準的醫療保障。
范玲認為,産科的穩定性和發展未來,對於國家的人口狀況至關重要。如果産科不穩定,即使生育率提高,也可能帶來更多的孕産期風險和問題。“只有通過國家層面的強制政策和對産科的特別支援,明確規定公立醫院不允許關閉産科,並強調産科的服務性質和公益性質,産科才能夠繼續發展。”
(實習生 賈舟洲 鐘宸 唐朝 澎湃新聞記者 明鵲 為保護受訪者隱私,文中人物除范玲、徐鑫芬外,均為化名)













