青羊區聚焦市場監管領域,針對當前普遍存在的醫保基金監管難題,創新市場監管工作機制,著力解決醫保基金監管執法標準不統一、兌付質效不佳、運作管理流程監督不夠等問題,持續打造公平、公正、公開的市場環境,維護企業合法權益,促進市場主體健康發展。
統一規範標準,減少對市場主體經營干擾
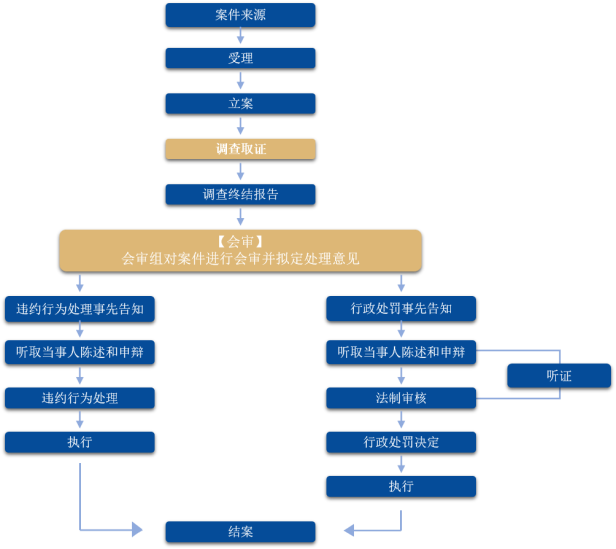
一是採取一次性清單式取證。改變過去協議監管在前、行政監管在後産生的違約、違法兩次取證方式,明確一套規範操作和取證標準,在調查取證環節即對所有案件按照行政執法的標準和流程一次性完成證據採集。
二是推行取證清單式列舉。編制《醫療案件辦理取證指引》,對執法中常見違約行為和《醫保基金使用監督管理條例》規定6種違法情形的證據要求、取證程式、重點證據建議等條目取證要求進行清單式列舉。協議管理和行政監管並行模式有效減少對市場主體的經營干擾。

便捷辦事流程,提升醫保基金兌付質效
一是對市級層面規定的51項醫保經辦服務事項的辦理期限進行再壓縮。在申請辦理上,醫療機構申請納入醫保定點辦理時限從60個工作日壓縮至23個工作日;定點機構辦理新增科室、新增診療項目等6項新增業務時限由60個工作日壓縮至20個工作日;定點醫療機構新增發熱門診、床位調整等均實現當天受理和評估。
二是在醫保基金撥付上,實行預撥補差機制,在考核結果出具前,向定點醫療機構撥付藥械集採結余留用資金。提前啟動2023年度醫保結算費用預付工作,撥付定點醫療機構7415萬元。三是向定點醫療機構提供主動到府、一對一宣講服務,進一步提升醫療機構規範使用醫保基金的意識和能力,助力醫療機構實現基金規範使用。
強化運作管理,維護企業合法權益
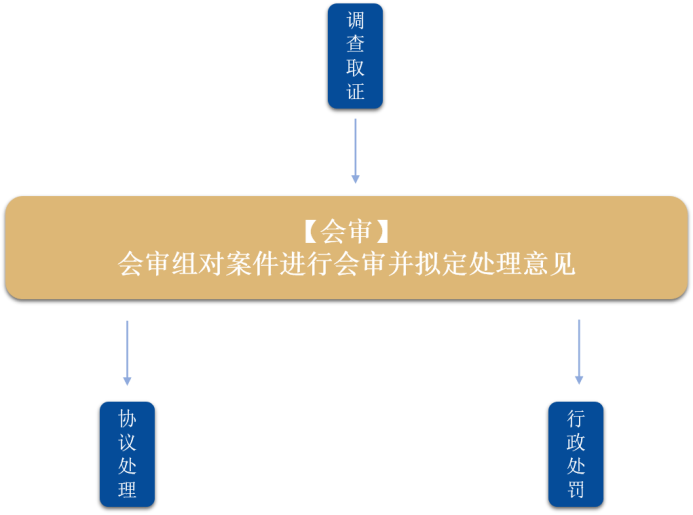
一是在執法調查階段結束後,針對擬作出重大或不予處理結論的案件,組成會審工作組,對案件擬處理報告進行討論,集體決定處理路徑,有效解決傳統執法模式中人員能力不齊、環節不透明等原因造成的處罰結論不公、不一致的問題。
二是在全市範圍內率先將案件評查機制引入醫保領域,定期對已結案案件進行抽查,醫保協議處理案件和行政處罰案件卷宗抽查比例均不低於2%。邀請政府法律顧問、公安系統行政執法人員等專業人士組成3人以上評查小組,從證據採信、事實認定、法律適用、程式規範、文書製作等方面進行全面、客觀、公正的評查。從而實現執法全流程監督,有效維護市場主體的合法權益。

通過改革,2021—2022年,全區醫保機構違法違規使用醫保基金金額比重從0.096%下降到0.082%;開展全流程評查2次,評查案件7件,未發現執法人員侵害醫保基金安全或定點醫藥機構、參保人員合法權益的行為。截止目前,運用會審機制辦理案件157件,中止協議41件,解除協議2件,移送司法機關1件,行政處罰5件且無一例引起行政復議或訴訟。相關經驗被國家醫保局轉發,在全國引起廣泛反響,上海、西安、福州等多地醫保部門前來交流學習。獲評成都市2022年“十大法治政府建設創新案例”,探索成果被《成都改革》轉發,獲得市政府主要領導肯定性批示。





